Les personnes souffrant de certaines formes de leucémie aiguë ou de lymphomes peuvent désormais bénéficier aux HUG d’une nouvelle immunothérapie innovante, très efficace et aux effets durables.
Au cours des dernières années, la lutte anticancéreuse s’est dotée d’une nouvelle arme: l'immunothérapie. Elle vise à stimuler le système immunitaire pour aider certains de ses composants, les lymphocytes T, à détruire les cellules tumorales. Dans ce cadre, une stratégie innovante, qui utilise des cellules nommées CAR-T (pour Chimeric Antigen Receptor-T cells ou lymphocytes T dotés de récepteurs antigéniques chimériques), est en passe de bouleverser le traitement de certains cancers.
Elle consiste à prélever chez un patient ses propres lymphocytes T puis, au laboratoire, à les reprogrammer génétiquement. L’objectif est de les doter d’une «tête chercheuse» qui leur permet de détecter une molécule (nommée «antigène») exprimée à la surface des cellules cancéreuses – la protéine CD19 par exemple, dans les leucémies et les lymphomes B. Ces lymphocytes T modifiés, qui prennent le nom de CAR-T, sont ensuite réinjectés dans la circulation sanguine de la personne. «Ce sont de véritables “tueurs en série” pour les cellules tumorales», explique le Pr Denis Migliorini, médecin hospitalo-universitaire au Service d’oncologie des HUG et titulaire d’une chaire ISREC en immunologie des tumeurs cérébrales.
Homologuée en Suisse
Cette technique a été approuvée en 2017 par la Food and Drug Administration, l’autorité sanitaire américaine, et l’année suivante par son homologue suisse, Swissmedic, pour le traitement des leucémies lymphoblastiques aiguës B réfractaires, chez l’enfant et les moins de 25 ans – elle le sera bientôt chez les plus âgés – et des lymphocytes B de haut grade chez l’adulte. «Chez les personnes traitées, pour lesquelles toutes les thérapies standards avaient été épuisées, on obtient jusqu’à 90% de rémission complète. En outre, pour certaines d’entre elles, l’effet persiste pendant plusieurs années», précise l’oncologue. Il s’agit donc selon lui «d’une véritable révolution» dont peuvent bénéficier les patients des HUG.
Ces personnes doivent d’abord se rendre au Centre de transfusion sanguine qui prélève du sang et isole des lymphocytes T, lesquels seront ensuite transformés en laboratoire. Les patients sont hospitalisés et traités dans le Service d’hématologie des HUG sous la supervision de l’équipe du Pr Yves Chalandon. Concrètement, ils «recevront une chimiothérapie dite lymphodéplétante visant à affaiblir leur système immunitaire, afin de limiter le plus possible le risque de rejet des CAR-T», précise le Pr Chalandon. Ces lymphocytes modifiés leur seront ensuite injectés via un cathéter.
Effets indésirables
Ce traitement est «tellement puissant qu’il peut éliminer les cellules tumorales en quelques heures. Mais de ce fait, celles-ci déversent dans la circulation sanguine leur contenu», précise le Pr Migliorini. Il en résulte une inflammation importante qui peut entraîner des effets indésirables, notamment sur le système immunitaire, ce qui rend alors les patients plus fragiles vis-à-vis des infections. En outre, «dans de très rares cas, l’inflammation peut affecter le système nerveux central et provoquer des œdèmes cérébraux», poursuit-il. Le médecin-chercheur a élucidé les causes de cette neurotoxicité. Il a constaté que «les protéines CD19 ne s’expriment pas uniquement à la surface des cellules tumorales. Elles se trouvent aussi sur les cellules de la barrière hémato-encéphalique qui protège le cerveau contre les agents pathogènes», explique-t-il. Les CAR-T ne font pas la différence et s’attaquent aux unes comme aux autres. L’étape en cours de développement consiste donc à améliorer les lymphocytes reprogrammés pour qu’ils puissent distinguer les CD19 «amies» des «ennemies», afin qu’ils ne s’attaquent qu’à ces dernières. Des travaux «prometteurs mais coûteux» que, grâce à des soutiens financiers publics et privés, les chercheurs espèrent pouvoir «amener au lit du patient», conclut le Pr Migliorini.
Le double défi des tumeurs solides
Dans les cas de leucémies et de lymphomes, les cellules tumorales circulent dans le sang, où les CAR-T peuvent facilement les détecter et les éliminer. Ce n’est pas le cas d’autres tumeurs (cérébrales, pancréatiques, colorectales, ovariennes, etc.) dites «solides». «Comme leur nom l’indique, les lymphocytes peuvent difficilement les pénétrer», explique le Pr Denis Migliorini, médecin hospitalo-universitaire au Service d’oncologie des HUG. En outre, «ces tumeurs peuvent être infiltrées par des cellules bloquant la réponse immunitaire». Les CAR-T sont toutefois en mesure de relever ce double défi. L’équipe du Pr Migliorini, qui développe des CAR-T ciblant les tumeurs cérébrales, commence cette année des tests sur des souris avec l’espoir, dit-il, «de pouvoir lancer les tout premiers essais cliniques d’ici deux à cinq ans».
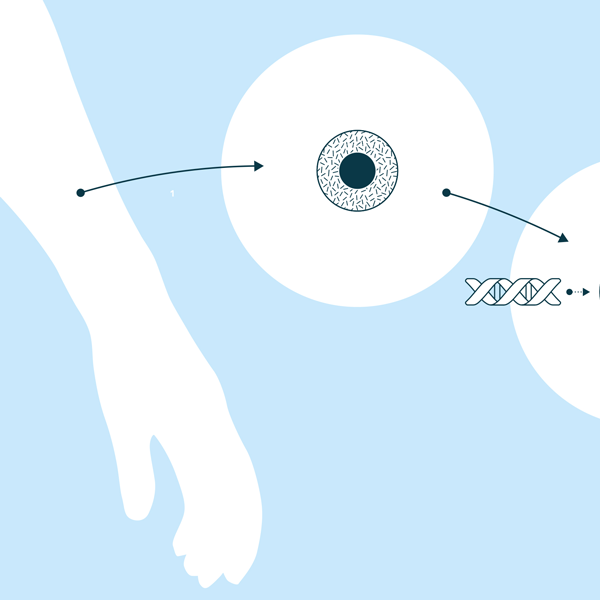
- Une cellule T est prélevée du sang du patient
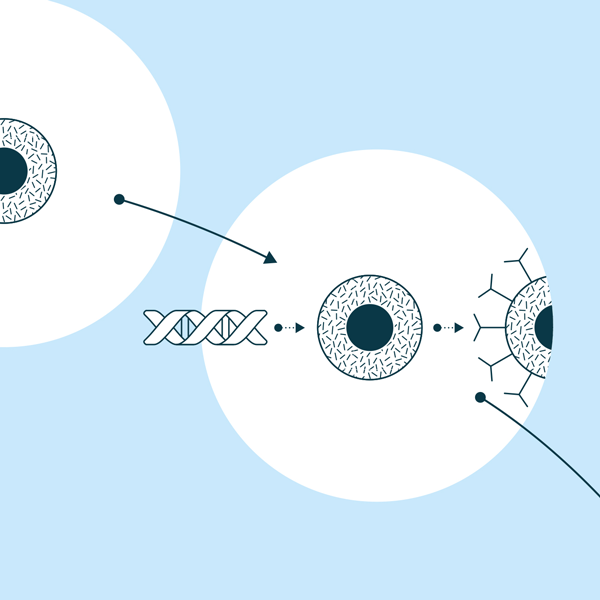
2. Au laboratoire, cette cellule T est reprogrammée génétiquement en cellule CAR-T
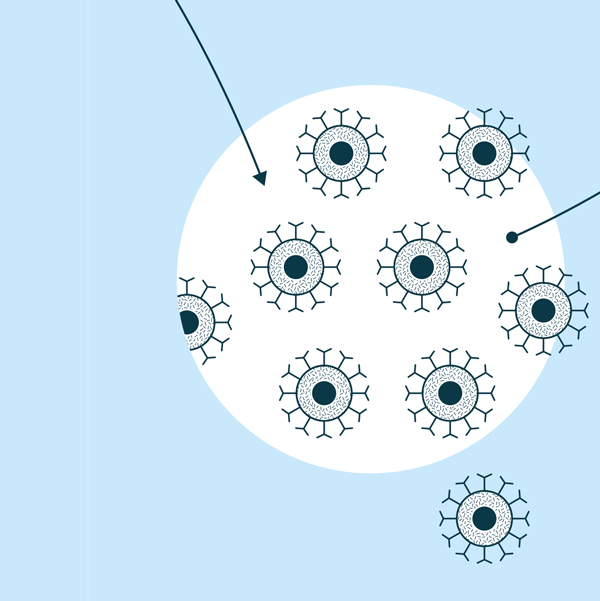
3. La cellule CAR-T est reproduite au laboratoire
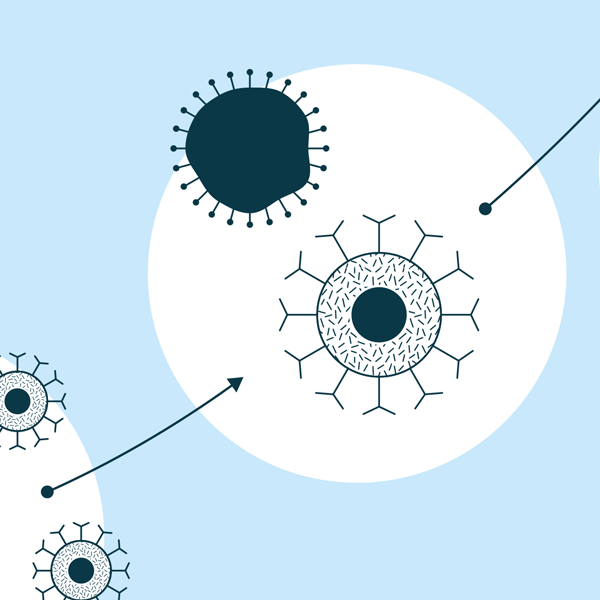
4. La cellule CAR-T peut reconnaître les cellules cancéreuses et les tuer
5. Les cellules CAR-T ainsi produites sont administrées au patient
Texte:
- Elisabeth Gordon
Photos:
- Benjamin Schulte










