Le foie, le rein, l’intestin, le pancréas et les îlots de Langerhans: tels sont les organes transplantés aux HUG avec l’un des meilleurs taux de survie à long terme au monde.
Gaëtan a reçu une greffe du foie à 14 mois. Aujourd’hui, il a 19 ans et mène la vie d’un adolescent comme les autres. Démonstration éclatante cet été. Avec son père, il entreprendra un tour de la Suisse à vélo pour sensibiliser la population au don d’organes (lire «Une vie comme tout le monde»). Vivre avec le foie, le rein, le pancréas ou l’intestin d’un autre est désormais chose courante. Chaque année aux HUG quelque 70 à 80 patients sont transplantés.
«Dans ce domaine, Genève se classe parmi les meilleurs en Europe et dans le monde», s’enthousiasme le Pr Gilles Mentha, médecin-chef du service de transplantation. La réussite d’une transplantation se mesure en années de survie après l’opération. Et les taux enregistrés aux HUG pour le foie font la fierté du chirurgien. Adultes et enfants confondus, 91% des patients survivent après un an, 84% après cinq ans et 75% après dix ans. Pour les enfants seuls, les proportions montent à 91% (un an), 90% (cinq ans) et 90% (dix ans).
Ce n’est donc pas un hasard si les Hôpitaux universitaires de Genève hébergent le Centre d’excellence de transplantation du foie de l’enfant. Seule structure pédiatrique habilitée au plan national pour les greffes de foie, les opérations biliaires et hépatiques complexes, le centre accueille depuis plusieurs années des enfants venus de toute la Suisse (lire Un foie pour deux).
«Depuis la découverte et l’utilisation des immunosuppresseurs, ces médicaments qui empêchent le corps de rejeter l’organe transplanté, aucune révolution majeure n’est à signaler. Cependant, les progrès sont constants et continus, avec par exemple le don vivant de foie et de rein, l’approche laparoscopique pour le prélèvement rénal et de nouveaux médicaments antirejet», reprend le Pr Gilles Mentha. Reste LE grand problème auquel sont confrontés les hôpitaux du monde entier: la pénurie chronique de donneurs d’organes.
Manque d’organes
Avec 12 donneurs par million d’habitants, les Helvètes se classent même bon dernier du peloton européen. Une mauvaise note que relativise le Pr Mentha: «Tout est affaire de volonté politique. Au Tessin et en Suisse romande, les édiles se sont engagés en faveur du don d’organes. Résultat ? Les sept cantons latins ont créé une structure, le Programme latin du don d’organes, qui soutient les hôpitaux partenaires dans leurs obligations légales liées au don.» Aujourd’hui, ces cantons affichent un taux presque comparable aux pays de l’UE qui se situe autour de 20 donneurs par million d’habitants. C’est mieux. Mais toujours insuffisant pour faire remonter la moyenne suisse à un niveau satisfaisant. «Les centres de transplantation peuvent compter sur environ 100 donneurs par an. Or, il en faudrait soixante de plus pour couvrir les besoins nationaux. C’est beaucoup», déplore le chirurgien.
Nouvelles stratégies
C’est trop. En 2013 en Suisse, 76 patients en liste d’attente sont décédés (53 en 2012). Et les besoins augmentent année après année. Pour faire face au manque, le monde médical invente sans cesse de nouvelles stratégies. Les HUG, par exemple, pourraient être à la veille d’une percée remarquable dans le domaine de la xénogreffe, destinée aux patients diabétiques. Autre approche novatrice: le don croisé. Il existe une multitude de couples donneur-receveur liés affectivement, mais incompatibles sur le plan biologique. Dès lors, il suffit de mettre en relation deux ou plusieurs tandems dont les compatibilités sont croisées pour que chacun reçoive un organe (lire Don croisé de rein).
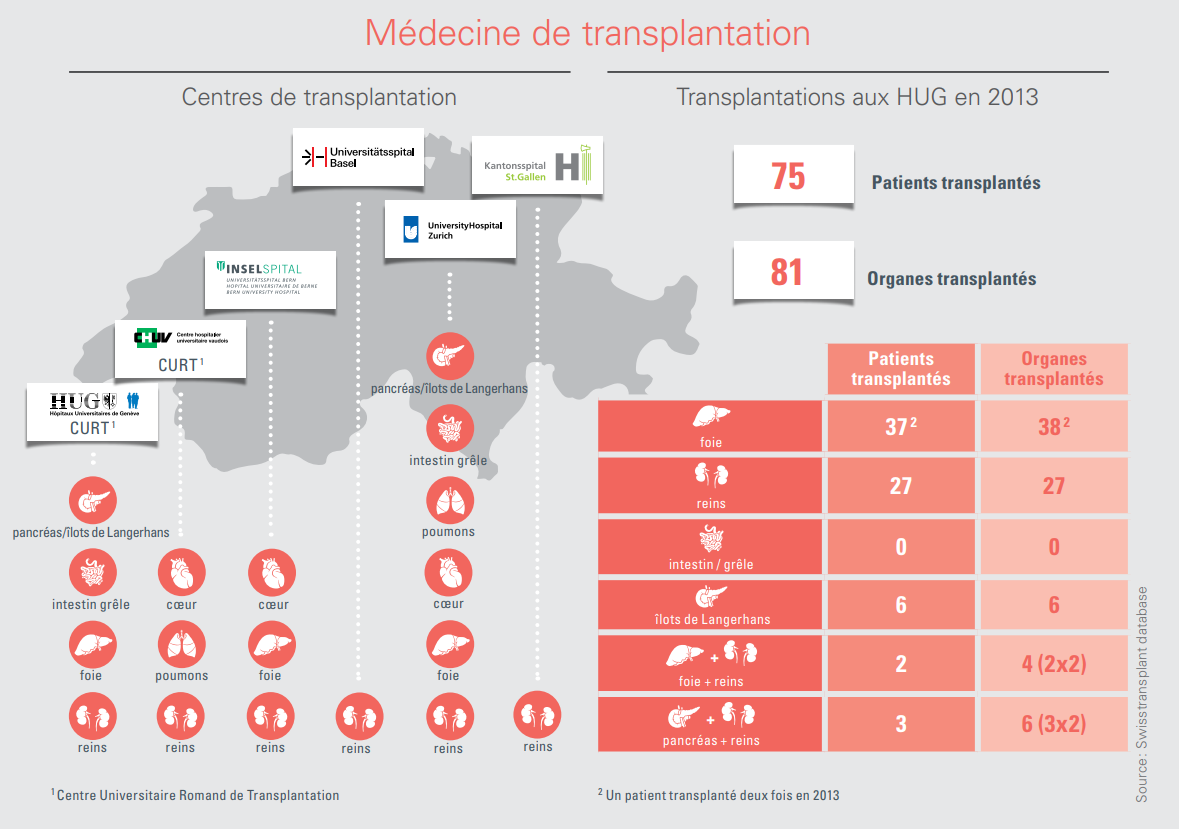
Les enjeux de la transplantation sont multiples: sociétaux et techniques. Elle exige en outre une organisation complexe. La répartition des organes entre les centres de transplantations suisses (lire l’infographie) et les prises en charge des patients demandent une orchestration minutieuse effectuée par les infirmières spécialisées et les coordinatrices de transplantation (lire Rôle clé des infirmières et des coordinatrices). «Ne les oublions pas. Sans leur extrême disponibilité, rien ne serait possible», souligne le Pr Gilles Mentha.
Diabète: xénogreffes à portée de main
C’est une avancée d’une ampleur rare dans l’histoire de la médecine. Le Pr Philippe Morel, médecin-chef du service de chirurgie viscérale, en est convaincu: d’ici trois à quatre ans, il sera possible de greffer des îlots de Langerhans de porc sur des diabétiques de type 1, insulinodépendants. La science aura vaincu. Le problème lancinant du manque d’organes – 100 donneurs par an en Suisse, pour 15000 patients diabétiques – sera résolu.
Après des années de recherche, la technique développée aux HUG est au point. «Nous savons prélever sur des porcs les cellules du pancréas qui produisent l’insuline, les fameux îlots de Langerhans. Et grâce à Christine Wandrey et son groupe à l’EPFL, nous avons des capsules synthétiques assez solides pour les protéger des globules blancs du receveur et assez poreuses pour laisser passer l’insuline», explique le Pr Morel. Résultat: les cellules pancréatiques de porc produisent l’insuline dont manque le diabétique sans être détruites par son système immunitaire (le phénomène de rejet).
Sur le plan technique, les tests sur des modèles animaux effectués par le Pr Buhler, spécialiste international de la xénotransplantation, sont concluants. Au niveau administratif, le projet a obtenu l’aval de l’Office fédéral de la santé et de Swissmedics. Toutes les pièces du puzzle sont en place. Sauf une: le lieu pour héberger les cochons, génétiquement stables, offerts par le Pr David Sachs de l’Université de Harvard. «C’est environ cinq millions de francs à trouver. Mais je suis confiant. D’ici un à deux ans, nous lancerons les essais cliniques sur des humains», annonce le Pr Philippe Morel.

Une transplantation (ici d’un foie) est une opération complexe sur les plans technique et logistique. Le receveur doit être prêt quand le greffon arrive au bloc.
Prélèvement d’organes
La majorité des greffons sont prélevés sur des personnes décédées. Mais comment savoir quand on est mort. Jusque dans les années 60, l’arrêt définitif du cœur constituait le seul critère du trépas. Aujourd’hui, ce qui caractérise la mort, c’est la perte irréversible de toutes les fonctions du cerveau et du tronc cérébral. A ce stade, il n’y a plus de réanimation possible. Respiration et circulation sanguine, et donc les organes, sont maintenues en activité par des moyens artificiels. Pour constater le décès d’une personne éligible à un prélèvement d’organes, une série de tests obligatoires doivent être effectués par des médecins qualifiés.
Dossier Transplantation
- Transplantation : un pôle d'excellence européen
- Un foie pour deux
- Rôle clé des infirmières et des coordinatrices
- "Une vie comme tout le monde"
Texte:
- André Koller
Photos:
- Pulsations